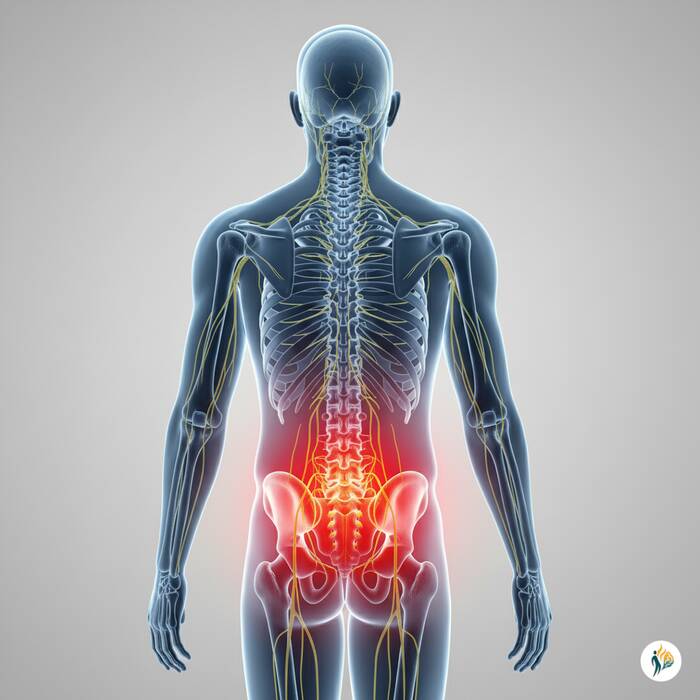
La stenosi lombare è un restringimento del canale vertebrale nella parte bassa della schiena (regione lombare) che può comprimere i nervi spinali, causando dolore, formicolii e debolezza alle gambe.
È una condizione frequente, soprattutto dopo i 50 anni, e può influenzare significativamente la vita quotidiana, limitando camminata, postura e attività fisica.
Le cause più comuni sono l’invecchiamento della colonna vertebrale, l’artrosi e le ernie del disco.
I trattamenti spaziano da fisioterapia e farmaci a infiltrazioni e, nei casi più gravi, interventi chirurgici.
La prevenzione passa da uno stile di vita attivo, controllo del peso e attenzione alla postura.
Cos’è la stenosi lombare
Il canale lombare è come una “galleria” che ospita i nervi spinali. Quando lo spazio si restringe, i nervi vengono compressi, causando dolore, formicolii o debolezza alle gambe.
Chi può essere colpito
Colpisce soprattutto persone sopra i 50 anni, ma può interessare anche adulti più giovani con malformazioni congenite o conseguenze di traumi.
Approfondimento
Le localizzazioni più comuni sono L4–L5 e L3–L4. Nei quadri con “claudicatio neurogena” il dolore/parestesie alle gambe migliorano piegandosi in avanti (es. appoggiandosi al carrello della spesa): segno tipico della stenosi lombare.
Approfondimento
Le localizzazioni più comuni sono L4–L5 e L3–L4. Nei quadri con “claudicatio neurogena” il dolore/parestesie alle gambe migliorano piegandosi in avanti (es. appoggiandosi al carrello della spesa): segno tipico della stenosi lombare.
Cause e fattori di rischio
Cause comuni
- Invecchiamento e degenerazione delle articolazioni vertebrali
- Artrosi della colonna vertebrale
- Ispessimento dei legamenti
- Ernie del disco
Comportamenti o condizioni che aumentano il rischio
- Sedentarietà prolungata
- Lavori pesanti che sovraccaricano la schiena
- Sovrappeso
- Storia familiare di patologie spinali
Consiglio pratico
Se sollevi carichi: piega le ginocchia e tieni il peso vicino al corpo (hip hinge). Fai pause in flessione (mani sulle cosce) durante camminate lunghe per prevenire l’irritazione dei nervi.
Consiglio pratico
Se sollevi carichi: piega le ginocchia e tieni il peso vicino al corpo (hip hinge). Fai pause in flessione (mani sulle cosce) durante camminate lunghe per prevenire l’irritazione dei nervi.
Sintomi e segnali di allarme
Sintomi tipici
- Dolore lombare che si irradia alle gambe (sciatalgia)
- Formicolio o intorpidimento dopo aver camminato a lungo (“gambe che si addormentano”)
- Necessità di fermarsi e piegarsi in avanti per alleviare i sintomi (es. appoggiarsi al carrello della spesa)
Segnali che richiedono attenzione medica immediata
- Perdita improvvisa di forza alle gambe
- Difficoltà a controllare vescica o intestino
- Dolore molto intenso che non passa con i farmaci comuni
Approfondimento
Claudicatio neurogena vs vascolare: nella stenosi lombare il dolore migliora in flessione (sedersi, piegarsi), mentre nella claudicatio vascolare migliora con la sola sosta in piedi e spesso coesistono segni vascolari periferici.
Approfondimento
Claudicatio neurogena vs vascolare: nella stenosi lombare il dolore migliora in flessione (sedersi, piegarsi), mentre nella claudicatio vascolare migliora con la sola sosta in piedi e spesso coesistono segni vascolari periferici.
Diagnosi
Visita medica
Il medico valuta postura, forza muscolare, riflessi e sensibilità degli arti inferiori.
Esami più comuni
- Risonanza magnetica (RMN): mostra con chiarezza il restringimento del canale vertebrale
- TAC: utile per studiare ossa e artrosi
- Radiografie: valutano la struttura generale della colonna vertebrale
Approfondimento
La RMN è l’esame di riferimento per definire livello e grado di stenosi; la TAC dettaglia gli elementi ossei (osteofiti, ipertrofia delle faccette). L’inquadramento resta clinico-radiologico: l’entità dei sintomi non sempre correla al grado di stenosi.
Approfondimento
La RMN è l’esame di riferimento per definire livello e grado di stenosi; la TAC dettaglia gli elementi ossei (osteofiti, ipertrofia delle faccette). L’inquadramento resta clinico-radiologico: l’entità dei sintomi non sempre correla al grado di stenosi.
Consiglio pratico
Mantieni peso sotto controllo e una routine di esercizi (core e glutei) 3–4 volte a settimana: sono i fattori che più impattano sull’andamento dei sintomi.
Consiglio pratico
Mantieni peso sotto controllo e una routine di esercizi (core e glutei) 3–4 volte a settimana: sono i fattori che più impattano sull’andamento dei sintomi.
Trattamenti
Terapie non invasive
- Fisioterapia mirata a rinforzare i muscoli della schiena
- Farmaci antidolorifici e antinfiammatori
- Infiltrazioni con cortisone per ridurre l’infiammazione
Consiglio pratico
Meglio mobilizzazione graduale che riposo a letto: camminate brevi e frequenti, anche con lieve flessione del tronco (bastone o carrello), aiutano a progredire senza riacutizzazioni.
Consiglio pratico
Meglio mobilizzazione graduale che riposo a letto: camminate brevi e frequenti, anche con lieve flessione del tronco (bastone o carrello), aiutano a progredire senza riacutizzazioni.
Procedure interventistiche
- Infiltrazioni epidurali: farmaci iniettati vicino ai nervi compressi
- Decompressione chirurgica: si rimuove la parte che schiaccia i nervi (laminectomia o microchirurgia)
Ruolo del terapista del dolore
Aiuta chi non può o non vuole sottoporsi subito a chirurgia.
Utilizza infiltrazioni mirate, blocchi nervosi e tecniche di neuromodulazione per ridurre il dolore.
Prevenzione
- Mantenere un peso sano
- Fare esercizi regolari per rinforzare addome e schiena
- Evitare posture scorrette sul lavoro o davanti al PC
- Non fumare: il fumo accelera la degenerazione discale
Consiglio pratico
Pause frequenti se si sta molto in piedi o seduti. Allungamenti semplici ogni 30–40 minuti aiutano a proteggere la colonna.
Consiglio pratico
Pause frequenti se si sta molto in piedi o seduti. Allungamenti semplici ogni 30–40 minuti aiutano a proteggere la colonna.
FAQ
1. Quanto tempo dura il recupero dopo un intervento di stenosi lombare?
Il tempo di recupero varia molto in base al tipo di intervento, all’età del paziente e allo stato di salute generale.
In genere, dopo una laminectomia o microdecompressione, si riprendono le attività leggere entro 4-8 settimane. Il ritorno a una vita completamente attiva, compresa la ripresa dello sport o dei lavori fisici pesanti, può richiedere alcuni mesi.
La fisioterapia post-operatoria è fondamentale: accelera il recupero e riduce il rischio di recidive. Nei casi complessi o nei pazienti con più patologie associate, i tempi possono essere più lunghi.
2. La stesnosi lombare peggiora con il tempo?
Non necesariamente. In molti pazienti i sintomi rimangono stabili per anni e, in alcuni casi, migliorano con fisioterapia e infiltrazioni.
La stenosi lombare ha un percorso molto variabile: alcune persone convivono con la malttia senza mai arrivare alla chirurgia, mentre in altre l'aggravamento porta a difficoltà crescenti nel camminare o a dolori più intensi:
Il peggioramento è più probabile nei pazienti sedentari, obesi o con degenerazioni multiple della colonna vertebrale.
Una diagnosi precoce e un piano terapeutico personalizzato riducono il rischio di complicanze.
3. È possibile evitare l’intervento chirurgico?
Sì, in molti casi la chirurgia non è necessaria, soprattutto se i sintomi non sono invalidanti.
Le opzioni conservative includono:
- fisioterapia per migliorare forza e flessibilità
- farmaci antidolorifici e antinfiammatori
- infiltrazioni epidurali con cortisone o anestetici locali
Queste terapie possono ridurre dolore e infiammazione, consentendo una buona qualità di vita anche senza operazione.
La chirurgia viene indicata quando i sintomi sono gravi, invalidanti o associati a deficit neurologici.
4. Lo sport è vietato?
Assolutamente no. L’attività fisica è parte integrante della cura.
Alcuni sport vanno favoriti, altri limitati:
- consigliati: camminata, nuoto, bicicletta, ginnastica dolce, pilates terapeutico
- da limitare: sport ad alto impatto come corsa su terreni duri, sollevamento pesi, sport di contatto
Lo sport aiuta a mantenere i muscoli lombari e addominali forti, migliorando la stabilità della colonna vertebrale. È importante farsi seguire da un fisioterapista o un trainer specializzato per imparare i movimenti corretti ed evitare sovraccarichi.
5. La stenosi lombare può causare paralisi?
Nella maggior parte dei casi, no. La stenosi lombare provoca dolore, formicolii, intorpidimento e difficoltà a camminare, ma raramente porta a paralisi completa.
Il rischio aumenta solo nei casi più gravi e trascurati, quando la compressione dei nervi è molto marcata o rapida. In queste situazioni, oltre alla debolezza alle gambe, possono comparire disturbi urinari o intestinali: segnali che richiedono intervento medico immediato.
Se trattata per tempo, la stenosi lombare si gestisce bene e la paralisi è un’eventualità molto rara.
Consigli pratici
- Pause e mobilità: alterna 40–60 minuti di attività a brevi pause in flessione o camminata.
- Esercizi mirati: rinforza core, glutei e muscoli lombari con esercizi guidati dal fisioterapista.
- Peso e postura: mantieni BMI < 25 e cura la postura, specialmente alla scrivania.
- Evitare immobilità prolungata: anche poche camminate giornaliere riducono rigidità e dolore.
- Sollevamento sicuro: piega le ginocchia, schiena neutra, carico vicino al corpo.
- Fumo e degenerazione: smettere di fumare rallenta la progressione dei processi artrosici e discali.
- Attenzione ai segnali “rossi”: perdita di forza o controllo sfinterico → controllo medico immediato.
- Percorso personalizzato: fisiatra o terapista del dolore possono adattare il programma in base all’età e alle comorbilità..
Consigli pratici
- Pause e mobilità: alterna 40–60 minuti di attività a brevi pause in flessione o camminata.
- Esercizi mirati: rinforza core, glutei e muscoli lombari con esercizi guidati dal fisioterapista.
- Peso e postura: mantieni BMI < 25 e cura la postura, specialmente alla scrivania.
- Evitare immobilità prolungata: anche poche camminate giornaliere riducono rigidità e dolore.
- Sollevamento sicuro: piega le ginocchia, schiena neutra, carico vicino al corpo.
- Fumo e degenerazione: smettere di fumare rallenta la progressione dei processi artrosici e discali.
- Attenzione ai segnali “rossi”: perdita di forza o controllo sfinterico → controllo medico immediato.
- Percorso personalizzato: fisiatra o terapista del dolore possono adattare il programma in base all’età e alle comorbilità..
Stenosi lombare in 5 punti chiave
① Cos’è → Restringimento del canale lombare con compressione delle radici nervose.
② Chi colpisce → Più frequente >50 anni; possibile anche nei giovani con stenosi congenita o post-traumatica.
③ Sintomi principali → Lombalgia, dolore/parestesie alle gambe, miglioramento in flessione (segno del carrello).
④ Diagnosi → Visita specialistica; RMN esame di riferimento; TAC per dettaglio osseo.
⑤ Trattamenti → Fisioterapia, farmaci, infiltrazioni; decompressione chirurgica nei casi resistenti o con deficit.
Autore
Dr. Alessandro Giammarusti
Neurochirurgo e Terapista del dolore